
Traitement anti covid: où en est-on?

Plus de deux ans après le début de la pandémie de Covid-19, l’armoire à pharmacie comporte désormais plusieurs traitements, mais l’usage de ces pilules et injections rencontre plusieurs limites.
Pas assez donnés
Même s’il recule dans une grande majorité de pays, le Covid-19 n’a pas disparu, et, en plus des vaccins, les médicaments peuvent faire une différence pour les patients les plus à risque. Ces traitements, ceux pour prévenir et ceux pour guérir, concernent des personnes pour lesquelles le vaccin n’est que peu ou pas efficace (immunodéprimés…) ou qui ont un risque élevé de formes graves et de décès, dont les plus âgés.
Mais pour l’heure « ces médicaments efficaces restent insuffisamment utilisés, preuve en est le nombre de décès », regrette auprès de l’AFP Antoine Flahault, directeur de l’Institut de santé globale et professeur à la faculté de médecine à Genève.
« Le frein principal reste logistique », selon lui. « Il faut que les personnes concernées pensent à faire un test PCR en cas de symptômes ou de contact à risque, que le médecin traitant pense à prescrire le médicament adapté, que la pharmacie en dispose dans les délais courts exigés, que l’hôpital puisse accueillir et traiter les patients » pour les médicaments administrés à l’hôpital.
Pilules
Première catégorie de traitement, des pilules antivirales agissent directement sur le virus pour empêcher sa multiplication.
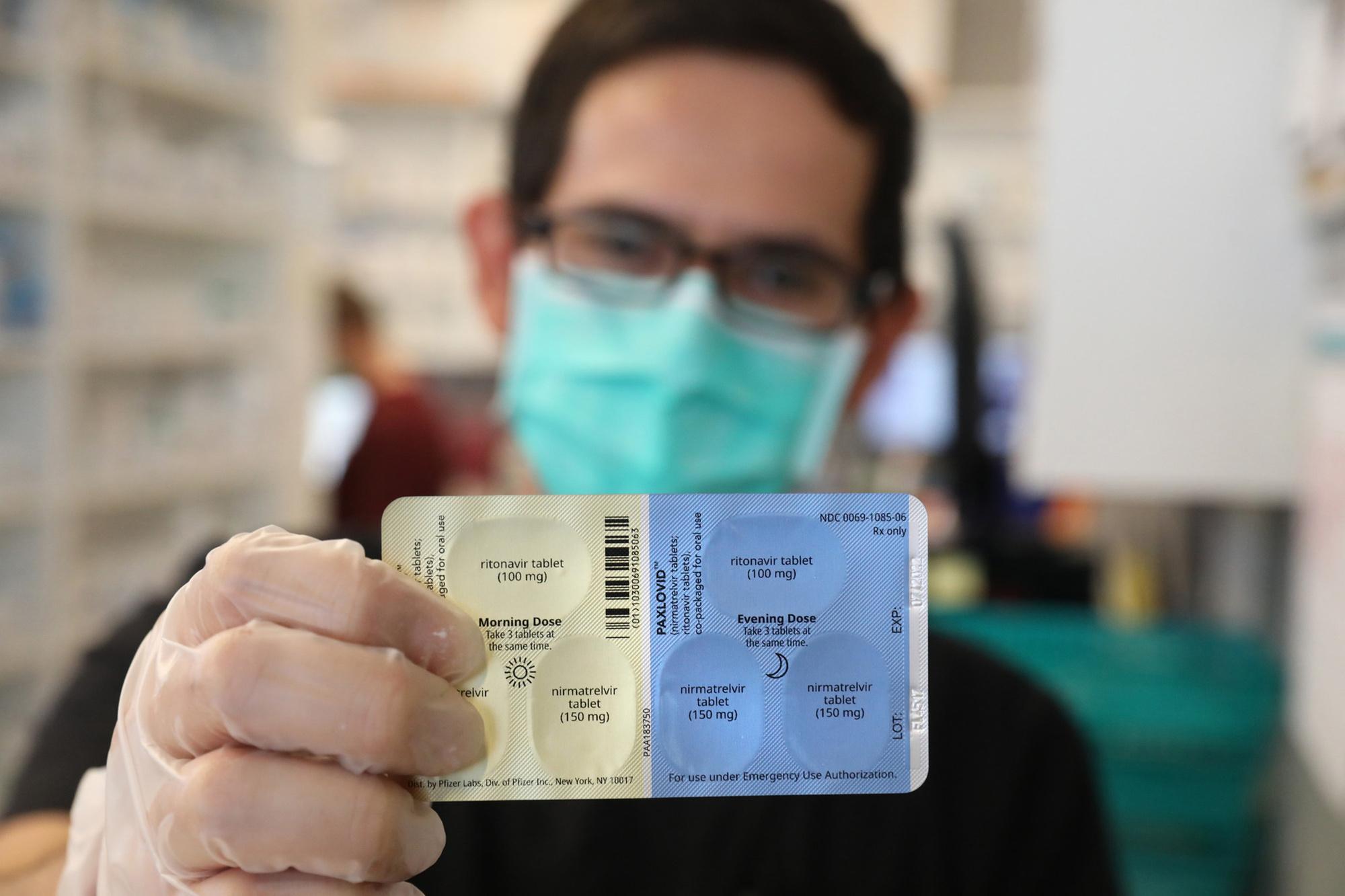
Contre le Covid, la plus en pointe est le Paxlovid de Pfizer. L’Organisation mondiale de la santé a recommandé il y a une semaine de le privilégier par rapport à d’autres traitements, notamment la pilule concurrente de Merck, le molnupiravir, moins efficace.
Et la Chine a donné, mi-février, son feu vert sous condition au Paxlovid. Une bonne nouvelle pour Pfizer qui compte en produire 120 millions de doses cette année et en a déjà tiré 72 millions de dollars l’an dernier pour une quantité bien moindre.
Mais, pour le moment, les médecins peinent à prescrire ces pilules. En France, où Paxlovid est le seul antiviral autorisé, 3.500 traitements ont été prescrits sur 100.000 livrés au premier trimestre. Pour le déployer davantage, les autorités veulent en faciliter la prescription.
De même, aux Etats-Unis, l’administration de Joe Biden a pris des mesures pour l’accessibilité et la reconnaissance des pilules anti-Covid. Et la vice-présidente, Kamala Harris, testée positive au Covid mardi, prend les comprimés de Pfizer.
Reste que plusieurs freins sont soulevés par des spécialistes:
- D’abord, la course contre la montre pour les administrer: idéalement moins de cinq jours après l’apparition des symptômes, confirmée par un test.
- Certains médicaments, à commencer par le Paxlovid, sont aussi « délicats à utiliser » à cause de « nombreuses interactions avec d’autres médicaments », précise Antoine Flahault.
- Autre limite: certains variants, comme Omicron, peuvent en diminuer l’efficacité.
Anticorps de synthèse
Deuxième grande catégorie, les anticorps monoclonaux doivent être administrés, par perfusion ou injection, à l’hôpital. Ils peuvent diminuer le risque d’hospitalisation et de décès jusqu’à 80%.
Ces traitements, qui ciblent une seule partie du virus, sont employés de deux manières, selon le médicament choisi. Soit ils sont utilisés préventivement chez des personnes ne pouvant être vaccinées, soit ils sont donnés à des malades hospitalisés pour éviter que leur Covid dégénère en complications.
Les principaux sont Evusheld du Suédo-britannique AstraZeneca et Ronapreve du Suisse Roche, les deux utilisés préventivement, le second aussi en curatif. S’y ajoute, en curatif, Xevudy du Britannique GlaxoSmithKline et de la biotech américaine Vir.
Là encore, les délais pour les administrer sont serrés.
Et, plus encore que les pilules, plusieurs de ces biomédicaments perdent en efficacité au fil des variants.
« Les anticorps monoclonaux efficaces contre le variant Delta ne le sont plus contre Omicron-BA.1, celui qui restait efficace contre BA.1 ne l’est plus contre BA.2 », rythme difficile à suivre pour la recherche et la prescription, note Antoine Flahault.
Si Evusheld semble encore protéger face à Omicron, une première dose plus élevée est parfois recommandée pour compenser sa moindre efficacité. Ronapreve est quasiment abandonné dans plusieurs pays, vu la perte totale d’activité neutralisante.
Pays pauvres
Comme pour les vaccins, l’accès aux médicaments anti-Covid reste très inégalitaire entre pays riches et pays pauvres. La levée des brevets a fait débat là encore, avec quelques avancées.
A l’automne 2021, Pfizer et Merck ont annoncé des accords de licence sous l’égide de l’ONU, permettant de fabriquer une version générique moins coûteuse de leurs pilules. Des accords ont ainsi été signés mi-mars avec 35 fabricants de génériques en Europe, en Asie, en Amérique centrale et latine pour fabriquer du Paxlovid et en fournir à 95 pays pauvres.
Mais l’OMS s’est dite, vendredi dernier, « très inquiète » que les pays les moins riches aient encore du mal à accéder au Paxlovid. Elle a « recommandé fortement » à Pfizer d’aller plus loin avec des prix et contrats plus transparents et une assiette de licence élargie pour que plus de génériqueurs puissent produire le médicament.
Des ONG bataillent toujours. « Au fur et à mesure de l’apparition de nouveaux traitements, il sera tout simplement inhumain qu’ils ne soient pas disponibles dans les milieux à ressources limitées, simplement parce qu’ils sont brevetés et trop chers », a prévenu, début 2022, Marcio da Fonseca, un conseiller pour la Campagne d’accès aux médicaments de MSF.
Vous avez repéré une erreur ou disposez de plus d’infos? Signalez-le ici